«Получить коллективный иммунитет и снизить летальность»: Денис Логунов — о новых вакцинах и штаммах коронавируса
Денис Логунов — о новых вакцинах и штаммах коронавируса
- РИА Новости
- © Александр Кряжев
— В Москве недавно стартовала третья фаза испытаний вакцины «Спутник М» для детей с 12 до 17 лет. Как дети переносят вакцинацию — легче, чем взрослые, или так же?
— Главная задача первой и второй фазы испытаний — подбор дозы. По этим фазам уже есть информация. Во-первых, была подобрана полностью безопасная доза для детей, это одна пятая от взрослой дозы. Детки переносят такую дозировку не просто хорошо, а очень хорошо. Данные представлены не только национальному регулятору, но и в Независимый комитет по мониторингу данных. Результаты были признаны очень убедительными, поэтому и стартовала третья фаза исследований. У деток показана высокая иммуногенность, средние геометрические, медианные значения титров антител у них выше, чем у взрослых. Это неудивительно, поскольку у детей интактная, активная иммунная система, они очень хорошо реагируют на вакцинацию.

- Заместитель директора Национального исследовательского центра эпидемиологии и микробиологии имени Н.Ф. Гамалеи Денис Логунов
- РИА Новости
- © Евгений Одиноков
— Планируется ли в ближайшее время запустить аналогичную работу над вакциной для детей до 12 лет — дошкольников и младших школьников? Правда ли, что именно для самых маленьких детей коронавирус может быть опасен?
— Коронавирус может быть опасен и для старших детей, и для детей младшего возраста. Поэтому, собственно, вакцина и разрабатывается. Но все равно нужно чётко понимать, что коронавирус наиболее опасен именно для людей старше 65–70 лет. Именно у этой группы отмечается наибольшая летальность. Но и среди деток тоже бывают разные случаи, они тоже могут тяжело болеть. Вакцина создаётся, чтобы «закрыть» эту часть популяции.
— Когда вакцина «Спутник М» будет доступна для всех желающих?
— Это уже зависит не от центра им. Гамалеи. Центр полностью подготовил комплект отчётной документации, представил её национальному регулятору, в Минздрав. Регулятор, в свою очередь, в установленном порядке рассматривает представленные данные.
Как я уже сказал, эффективность у вакцины очень хорошая: она дала минимум нежелательных явлений, даже лёгких, при высокой иммуногенности. Поэтому мы надеемся, что оснований для отказа в регистрации нет.
 «Пандемия требует очень серьёзных мер»: в России готовят законопроекты об обязательных QR-кодах в общественных местах
«Пандемия требует очень серьёзных мер»: в России готовят законопроекты об обязательных QR-кодах в общественных местах
Что касается детей младшей возрастной группы, от 6 до 11 лет, то регуляторика во всех странах устроена так, что все исследования проводятся стадиями. Сначала набирается доказательная база безопасности и эффективности препарата на взрослых, потом на детях старшей возрастной группы, это, соответственно, 12—17 лет, потом — 6—11 лет, а потом самых младших. Нельзя перескочить через стадии и сразу начать вакцинировать двухлетних детей. Мы выполняем жёсткие предписания, как международные, так и российские.
— Вы говорили, что эффективность «Спутника V» против коронавируса штамма «дельта» составляет около 80%. Предположим, что вирус продолжит мутировать и будут появляться новые штаммы. Есть ли какие-то инструменты для прогнозирования появления и распространения новых штаммов и как быстро можно разработать и произвести нужные объёмы обновлённой вакцины?
— Обновлённую вакцину разработать и произвести можно быстро. Платформенные вакцины можно очень быстро адаптировать под новые варианты. Это не только наша вакцина, но и вакцины Pfizer, Moderna, AstraZenеka и Johnson & Johnson — всё это платформенные решения. Чтобы своевременно адаптировать вакцину под новые штаммы, есть только один путь — мониторинг ситуации. Мониторинг в стране ведётся, этим занимаются и в центре им. Гамалеи, совместно с Департаментом здравоохранения Москвы, и в Институте гриппа, в Санкт-Петербурге, и в исследовательских центрах Роспотребнадзора. Проводится отбор проб у населения, идёт постоянный мониторинг циркулирующих штаммов. Если появится новый штамм с большей патогенностью, с большей трансмиссивностью, большей летальностью, то вакцину нужно будет актуализировать. Это можно сделать достаточно быстро — буквально за несколько месяцев.
- Вакцина против COVID-19 «Спутник V» («Гам-КОВИД-Вак»)
- РИА Новости
- © Павел Бедняков
— Есть ли необходимость в том, чтобы обновить вакцину и под штамм «дельта»? Или достаточно той эффективности, какая есть сейчас?
— Этот вопрос сейчас стоит на повестке. Мы существуем не в вакууме, а в огромном мире, где есть опыт применения вакцин — и в США, и в Израиле, и в Европе. Сейчас выбрана стратегия третьей вакцинации, которая эффективно восстанавливает то снижение иммунитета к вирусу, которое наблюдается к шестому-восьмому месяцу после первой вакцинации. Этой стратегии следует и Россия. В принципе, если штамм «дельта» будет стабильным, можно будет рассмотреть вариант адаптации под него вакцины. Но сейчас эффективность вакцины всё равно выше, чем те требования, которые предъявляет ВОЗ. Как вы видите, Pfizer и Moderna пока тоже не выпустили новую вакцину.
 Педиатр Османов рассказал об увеличении вдвое числа больных COVID-19 детей в Москве
Педиатр Османов рассказал об увеличении вдвое числа больных COVID-19 детей в Москве
Однако в любом случае нужно быть готовыми к такой необходимости. Центр им. Гамалеи готовится к этому не только морально, нами получены все вакцинные штаммы, их безопасность и эффективность проверены на животных. Выпущены контрольные партии, по которым можно при необходимости запустить ограниченные клинические исследования. Штаммы вакцин актуализируются в рутинном порядке, закладываются в виде своего рода «консервов».
— В начале использования вакцин (всех, не только «Спутника V») очень много надежд возлагалось на Т-клеточный иммунитет, говорили о том, что действия вакцины хватит на несколько лет или даже пожизненно. Но по факту во всех странах оказалось, что необходима бустерная вакцинация для обеспечения высокого уровня антител. Есть ли всё же клеточный иммунитет к коронавирусу?
— Клеточный иммунитет к коронавирусу существует. И, естественно, он играет определённую роль в сдерживании коронавирусной инфекции. Просто вы не можете использовать клеточный иммунитет в качестве суррогатного маркера (суррогатный маркер — критерий, который сам, по сути, не является желаемым результатом лечения в рамках исследования. — RT).

- Национальный исследовательский центр эпидемиологии и микробиологии им. Н.Ф. Гамалеи в Москве
- РИА Новости
- © Рамиль Ситдиков
Чтобы определить напряжённость клеточного иммунитета, нельзя использовать периферическую кровь. У Т-клеток есть такое понятие, как хоуминг. Клетки размножаются, выбрасываются в кровоток, потом рассаживаются по иммунным лимфоидным органам — в костном мозге, в селезёнке, в лимфоузлах. И чтобы понять, сколько на самом деле эффективных Т-клеток в организме, вам нужно достать селезёнку, чего для удовлетворения любопытства никто, конечно, делать не будет. Поэтому Т-клеточный иммунитет не может выступать в качестве маркера. Гораздо проще измерить уровень антител, это интегральный показатель. Его всегда можно определить путём анализа периферической крови. Но это не значит, что Т-клеточный иммунитет не играет никакой роли в защите от коронавируса.
— В России изначально обозначили 60% в качестве уровня коллективного иммунитета, который позволит вернуться к нормальной жизни. Затем по мере развития пандемии и процесса вакцинации эта цифра начала расти. Действительно ли коллективный иммунитет является краеугольным камнем в победе над коронавирусом и какой процент вакцинированных необходим для этого?
— Коллективный иммунитет действительно будет играть ключевую роль в победе над коронавирусом. Здесь никто от своих слов не отказывается — хотя то, что сейчас вы говорите, не я озвучивал. Но я тоже считаю, что напряжённый коллективный иммунитет сформируется, когда люди будут иммунны либо в результате вакцинации, либо в результате болезни, либо того, что часть вакцинированных переболеет в лёгкой форме, — всё это будет играть роль.
Другого пути нет. Летальность острых респираторных вирусных заболеваний, патогены которых приходят в человеческую популяцию, критически ниже, чем летальность при ковиде.
 «Не подлежат изоляции»: Роспотребнадзор отменил карантин для привитых от COVID-19 при контакте с заболевшими
«Не подлежат изоляции»: Роспотребнадзор отменил карантин для привитых от COVID-19 при контакте с заболевшими
Даже при гриппе, особенно если возьмём свиной грипп, летальность составляет всего 0,04%. А при COVID-19 — уже 2%, если поделить те цифры, которые предоставляет ВОЗ. Разница по летальности — в 50 раз.
Первое, чего мы достигнем, как только популяция будет иммунной, — победим летальность. С победой над заболеваемостью COVID-19 дело обстоит сложнее, как и в целом с заболеваемостью острыми респираторными вирусными инфекциями. Чтобы не заболевать, надо постоянно актуализировать иммунитет — как в случае с гриппом.
Однако сейчас главная цель человечества — получить коллективный иммунитет и снизить летальность. Снизить нагрузку на медицинские части, чтобы не было столько госпитализаций, чтобы врачи успевали справляться и оказывать медицинскую помощь. Чтобы течение инфекции происходило гораздо легче, чем происходит сейчас.
— Насколько безопасно проходить ревакцинацию, если после первой прививки или болезни прошло уже полгода, но уровень антител у человека сохраняется высоким? Сейчас этот вопрос приобрёл актуальность в связи с тем, что QR-код переболевшего перестаёт действовать через полгода и человек должен вакцинироваться, несмотря на уровень антител.
— Конечно, это всегда персональная история. Сам факт укола не защищает человека, вы же понимаете, нужно, чтобы сформировался устойчивый иммунитет. И это практически на 100% оградит вас от летального исхода болезни или от её тяжёлого течения. То есть от того, чего и нужно бояться в случае с ковидом. Есть масса причин, по которым у людей могут развиваться и вторичные, и первичные иммунодефициты. И если такой человек вакцинируется любой вакциной, но иммунитет не выработается, конечно, он не будет защищён.

- Флаг Всемирной организации здравоохранения
- AFP
- © Fabrice Coffrini
Я, как замдиректора центра им. Гамалеи, не отвечаю за регуляторику. Могу только рассказать, к чему сейчас пришла, например, ВОЗ, Европейская медицинская ассоциация, FDA и CDC в США, Израиле.
Никто сейчас не ориентируется на уровень антител. Все видят снижение эффективности вакцины, рост заболеваний через полгода после вакцинации. Никто не берёт анализы у каждого человека каждые три месяца, чтобы выяснить его уровень антител. Понимаете, в масштабах государства нужны определённые меры, чтобы защитить население, — это ревакцинация. Ревакцинация оправдана, она работает, и не только в России, но и за рубежом.
Конечно, можно всё оспаривать, говорить, что каждому человеку нужно измерять антитела по восемь раз и только после этого вакцинировать. Если вы придумаете инструменты, механизм, как это можно сделать, я с удовольствием вас послушаю.
— Как вы оцениваете масштабы вакцинации в России?
— Любой подъём заболеваемости заставляет людей задуматься о необходимости привиться. Конечно, мы видим прирост вакцинации — он всегда совпадает с приростом заболеваемости. Как только уровень заболеваемости снижается, интерес к вакцинации тоже падает.
 «Отрабатываются разные модели»: российский химик — о создании нового лекарства от COVID-19
«Отрабатываются разные модели»: российский химик — о создании нового лекарства от COVID-19
Как я уже сказал, уровень летальности от COVID-19 фантастически превышает уровень летальности от гриппа. И если люди хотят играть в рулетку, глядя на каких-то знакомых, которые переболели легко, они очень сильно ошибаются. Нужно посмотреть правде в глаза и произвести очень простое арифметическое действие. Вакцинация в двадцать, тридцать раз способна снизить для человека вероятность заболеть и умереть. Конечно, на мой взгляд, нужно вакцинироваться.
— Штамм SARS-CoV-2 «дельта» вызывает повышенную летальность?
— В мире нет ни одной публикации о том, что «дельта» увеличивает летальность по сравнению со штаммом «ухань», мы этого и не наблюдаем.
Изменилась структура заболеваемости. Например, сейчас больше заболевает маленьких детей, чем при «ухани», и намного больше. Есть разница и в трансмиссивности, этот штамм заражает большее количество людей, вирус выделяется из слюнных желёз в большей концентрации.
Есть и другие новые свойства — он лучше формирует синцитии, слияния клеток. Таким образом вирус распространяется, даже не выходя за пределы клетки, где он может столкнуться с антителами. Вирус продвигается от мембраны к мембране либо вообще образует слияние клеток.
Инкубационный период у «дельты» составляет уже не семь дней, как это было при «уханьском» штамме, а три-пять. Это очень короткий срок, за такое время организму очень трудно мобилизовать силы для защиты, если иммунная система не напряжённая, а ослабленная (напряжённый иммунитет — уровень специфической невосприимчивости организма к возбудителю инфекции. — RT).
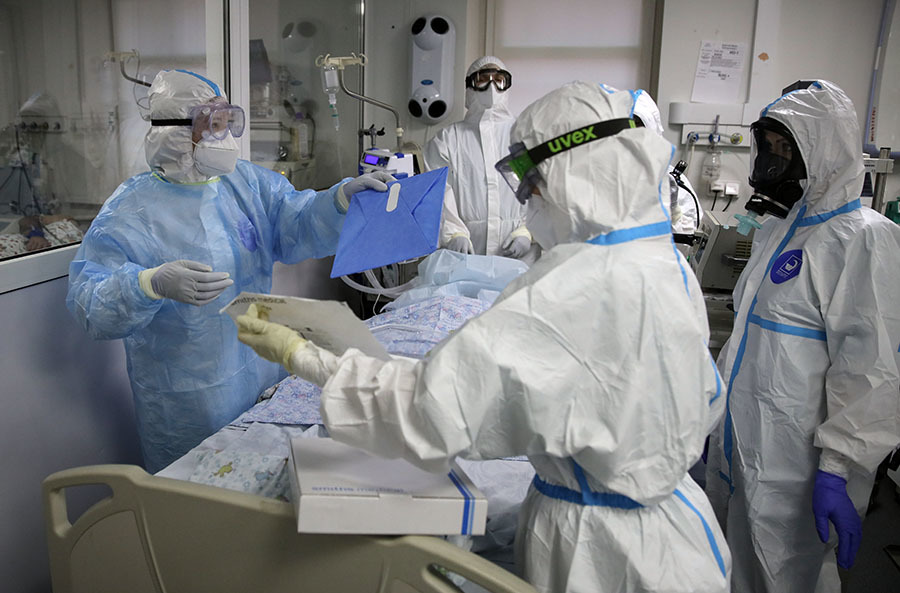
- Медицинские работники и пациент в реанимационном отделении COVID-госпиталя, открытого полгода назад на базе Краевой клинической больницы №1 в Краснодаре
- РИА Новости
- © Виталий Тимкив
Иммунная клетка удваивается раз в 18—24 часа. В теории за три дня организм может в восемь раз усилить свою иммунную прослойку — в реальных условиях и того меньше.
Когда инкубационный период длинный, порядка 10—14 дней, иммунная прослойка успевает увеличиться примерно в 16 тыс. раз, это приблизительные цифры. Но они позволяют понять, какой гандикап есть у иммунитета, когда инкубационный период длинный. А при коротком периоде, когда вирус быстро размножается, он может преодолевать иммунную систему.
— Критики обвиняют президента России в том, что он вакцинировался не под прицелом камер. Владимир Путин на прямой линии говорил, что в этом нет смысла, если сказал — значит, правда. Вы считаете, россиянам вообще нужно такое видео?
— Мне кажется, что это довольно странная история, если честно. Если вы хотите развернуть какую-то пиар-кампанию за счёт президента, это в корне неверно. И означает, что с пониманием медицинской необходимости прививаться что-то не так. Не говоря уже о том, что всегда можно сказать, что это вакцина, а уколоть под камеру что-то другое. Поэтому неясно, каким образом такое видео должно сподвигнуть людей прививаться. Вполне достаточно того, что президент сказал, что привился. Перепроверка заявлений президента — это точно не по моей части.
 «Дискредитация государства»: как в России лоббируют антиваксерское движение
«Дискредитация государства»: как в России лоббируют антиваксерское движение
А что меня расстраивает, так это то, что очень мало слушают людей, которые работают в «красной зоне», видят, сколько туда попадает вакцинированных и невакцинированных. Они ведь говорят об этом, но их никто не слышит.
При этом существуют «говорящие головы» с огромным количеством подписчиков, которые начали рассуждать о вирусологии, не имея даже дипломов, не имея отношения к медицине. Но у них огромная аудитория, они увлекают людей завиральными идеями.
Надо популяризировать процесс вакцинации. Я не говорю, что нужно вакцинироваться именно «Спутником», нужно вакцинироваться любыми зарегистрированными в стране вакцинами. И нужно создавать огромный пул вакцин, чтобы у людей был выбор.
Доверие не возникает на ровном месте. Понимаете, у нас нет опыта массовой вакцинации взрослого населения. Ещё с советских времён защита осуществляется за счёт вакцинации детей. Поэтому ожидать, что взрослое население разом пойдёт вакцинироваться, было бы наивно.
Скорее, это долгий, тяжёлый путь. Нужно объяснять, показывать примером, нужно, чтобы больше говорили специалисты.

- РИА Новости
- © Кирилл Каллиников
— Александр Гинцбург сказал, что привитый от коронавируса дополнительно назальной вакциной не будет переносчиком вируса. Как вы прокомментируете это заявление?
— Это та цель, к которой мы стремимся: создать не только системный иммунитет, но также иммунитет в воротах инфекции. Это нужно, чтобы у инфекции не оставалось гандикапа перед иммунитетом. Если вирус сел на слизистые, то пока к работе привлекутся иммуноциты, которые есть в селезёнке и лимфоузлах, потребуется время. А можно создать эффективный пул иммуноцитов непосредственно на слизистой. Мы думаем, что, если сформировать эффективный иммунитет там, где инфекция попадает в организм, можно быстрее избавить от неё человека. Создать стерильный иммунитет.
— Назальная вакцина создаётся только как добавочный элемент к вакцинации «Спутником V», правильно?
— Так и есть. Но это не новаторство, сейчас есть, например, вакцина против полиомиелита, когда вводят двукратно — сначала инактивированную вакцину, а потом живую, которая и вызывает барьерный иммунитет на слизистых. Это апробированная во всём мире схема, она работает. Её мы и хотим воспроизвести в случае с ковидом: сначала создать хороший системный иммунитет и также создать барьерный иммунитет, который сформируется за счёт миндалин, расположенных в ротоглоточном кольце.
 Врачи ряда российских больниц пригласили противников вакцинации в «красные зоны»
Врачи ряда российских больниц пригласили противников вакцинации в «красные зоны»
— В перспективе достаточно ли будет назальной вакцины для получения QR-кодов? Можно ли её будет в таком случае предложить антиваксерам в качестве альтернативы?
— Да, это одна из задач, а также иммунизация тех, кто уже вакцинировался, и переболевших. В рамках клинических исследований мы поймём, насколько эффективен такой подход при защите разных когорт людей. Я очень надеюсь, что интраназальной иммунизации будет достаточно. Но даже если это не так, то останется применение для создания барьерного иммунитета.
— Когда эта вакцина будет готова к массовому выпуску?
— Возможно, уже в 2022 году, поскольку это неинвазивный метод, мы ожидаем, что люди будут быстро набираться в исследование. Сроки всегда зависят от набора добровольцев. Например, исследование может стартовать в январе 2022 года, первая и вторая фазы займут несколько месяцев. В целом прогноз оптимистичный.